Autores: Luciana Bahia, Bianca de Almeida-Pititto
Editor Chefe: Marcello Bertoluci
Última revisão em: 25/06/2024
DOI: 10.29327/5412848.2024-3 | Cite este Artigo
Introdução
O diagnóstico precoce e o bom tratamento do paciente durante as fases iniciais da doença são de fundamental importância para a prevenção da evolução para as complicações crônicas e necessidade de encaminhamento para a atenção especializada, onde há um número insuficiente de especialistas para o grande contingente de pessoas com diabetes. A organização do cuidado na Atenção Primária à Saúde deverá ser multidisciplinar, garantindo o acesso e o cuidado longitudinal para a pessoa com diabetes que frequentemente apresenta outros fatores de risco.
As principais abordagens recomendadas pelo PCDT 2024, por tópicos referentes ao tratamento, e com algumas considerações mais específicas da Sociedade Brasileira de Diabetes, serão apresentadas nesse capítulo. Para os itens de rastreamento e diagnóstico esse Comitê recomenda seguir as orientações dos capítulos de rastreamento e diagnóstico da Diretriz de Diabetes da Sociedade Brasileira de Diabetes.
ABORDAGEM NÃO-MEDICAMENTOSA
Em relação à abordagem não medicamentosa, o PCDT recomenda a pessoas com pré-diabetes, a implementação de hábitos de vida saudáveis. Deve ser incentivada a incorporação de frutas, verduras e legumes na alimentação e evitar alimentos ricos em gordura saturada e trans. Pacientes com DM devem ser instruídos à alimentação saudável e a receber orientações dietéticas específicas para o DM de nutricionista, quando possível. A recomendação de, pelo menos, 150 minutos de atividade física por semana é direcionada tanto aos cuidados com pessoas com pré-diabetes quanto para aqueles já com DM.
TRATAMENTO FARMACOLÓGICO
A descrição dos medicamentos disponíveis no SUS para tratamento do DM2 estão descritos na (Tabela 1).
Tabela 1. Medicamentos disponíveis no SUS para tratamento do DM2.
| Tabela 1. Medicamentos disponíveis no SUS para tratamento do DM2. | |||
| Classe | Medicamento | Administração | Posologia |
| Biguanida | Cloridrato de metformina 500 mg e 850 mg | Oral | até 2g/dia |
| Sulfonilureia | Glibenclamida 5mg | 2,5 a 20 mg/dia | |
| Gliclazida 30 e 60 mg | 30 a 120 mg/dia | ||
| Insulina | Insulina NPH 100 U/mL injetável | Subcutânea | Conforme prescrita |
| Insulina Regular 100 U/mL, injetável | |||
| ISGLT2 | Dapagliflozina 10 mg | Oral | 10mg/dia |
Fonte: Adaptado do PCDT DM2 20241
ESCOLHA DO TRATAMENTO
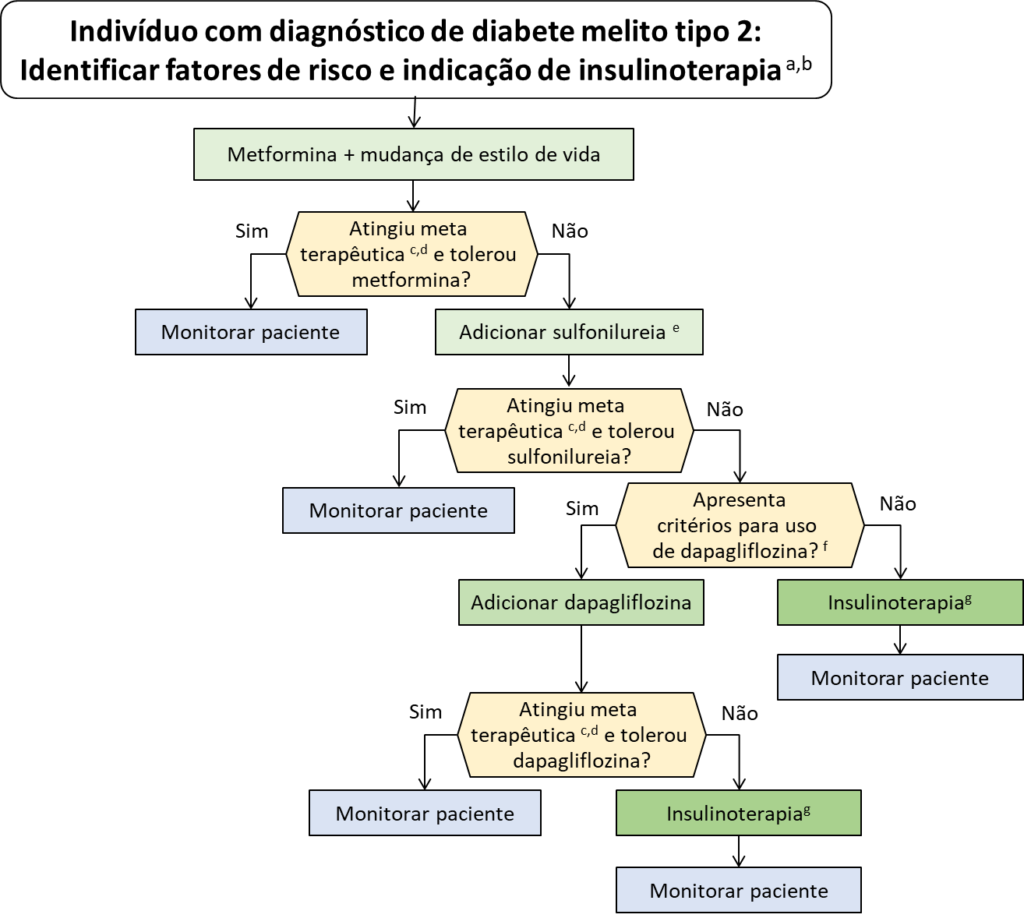
A escolha do medicamento disponível no SUS, geralmente segue a sequência apresentada no fluxograma da Figura 1 originalmente do PCDT DM2.
A metformina, em monoterapia, é o tratamento de escolha inicial, mas deve-se associar a outros anti-diabéticos no caso de falha ao atingir a meta de HbA1c.
O principal componente do acompanhamento do tratamento da hiperglicemia no DM2 é a dosagem de HbA1c, com meta ≤ 7%. Ao combinar mais de um fármaco, deve-se levar em conta que a efetividade da adição de um novo anti-diabético oral determina uma redução de 0,5% a 1,5% de HbA1c para cada novo fármaco acrescentado.
Figura 1. Tratamento do DM2 com base nas medicações disponíveis no SUS.
Nota importante 1: Observações
- Fatores de risco: sobrepeso (IMC ≥ 30 kg/m²), sedentarismo, familiar em primeiro grau com DM, mulheres com gestação prévia com peso do feto com ≥ 4 kg ou com diagnóstico de DM gestacional, pressão arterial sistêmica ≥ 140/90 mmHg ou uso de anti-hipertensivo, colesterol HDL ≤ 35 mg/dL ou triglicerídeos ≥ 250 mg/dL, mulheres com síndrome dos ovários policísticos, outras condições clínicas associadas a resistência insulínica, história de doença cardiovascular.
- Indivíduos com HbA1c > 9% ou glicemia de jejum < 300 mg/dL sem sintomas: iniciar terapia dupla de metformina e sulfonilureia.
- Se sintomas de hiperglicemia aguda (poliúria, polidipsia, perda ponderal) ou na presença de intercorrências médicas e internações hospitalares decorrentes de diabete melito tipo 2 deve-se insulinoterapia.
- O controle glicêmico deve ser avaliado com HbA1c a cada 3 a 6 meses.
- A meta de HbA1c deve ser < 7,0% para a maioria das pessoas com DM2; em idosos, deve ser < 7,5% e idosos com capacidade funcional reduzida, deve ser considerado a meta < 8%, o objetivo de evitar hipoglicemias.
- Entre as sulfonilureias, a SBD sugere priorizar a gliclazida MR.
- Os ISGLT2 (dapagliflozina) têm critérios específicos de dispensação, atualizados para 2024, descritos no capítulo: Dispensação de medicamentos e insumos para o tratamento do diabetes mellitus no SUS
- O tratamento da hiperglicemia do DM2 recomendado pela SBD fora do SUS, pode ser acessado pelo link abaixo: Tratamento farmacológico da hiperglicemia no DM2
METFORMINA
O início da terapia medicamentosa com metformina recomendado no PCDT está de acordo com esta Diretriz e também com outras entidades internacionais (American Diabetes Association, www.diabetes.org.br; European Association for the Study of Diabetes, www.easd.org; International Diabetes Federation www.idf.org).
Em torno de 20 a 30% dos pacientes desenvolvem efeitos colaterais e não toleram mesmo a menor dose3,4. A metformina de liberação prolongada (metformina XR), é disponibilizada para reduzir os efeitos gastrointestinais. É dispensada pelo SUS na apresentação de 500 mg XR, e deve ser utilizada para melhorar a tolerabilidade da medicação, sem necessidade de diminuir a dose5.
SULFONILURÉIAS (SU)
A glibenclamida e a gliclazida (liberação imediata e prolongada, respectivamente) são as sulfoniluréias disponíveis no SUS. Possuem eficácia similares, contudo, a SBD recomenda que a SU de escolha para o tratamento de pacientes com DM2 seja a gliclazida MR, devido ao menor risco de hipoglicemia em relação à glibenclamida6,7. Além disso, tem segurança cardiovascular estabelecida e promove redução da doença renal no DM (12).
INIBIDORES DO SGLT2
A classe dos inibidores do SGLT2 foi incorporada em 2023 como opção para intensificação de tratamento da hiperglicemia em pessoas com DM2. O inibidor de SGLT2 disponibilizado pelo SUS é a dapagliflozina, na dose de 10mg/dia. Em relação a essa recomendação, a SBD destaca o benefício de proteção renal e a redução de hospitalizações e mortes por insuficiência cardíaca10–14, independentemente do controle glicêmico, sugerindo o uso desta medicação seja associado precocemente para redução de risco cardiovascular e renal, no tratamento do DM.
A dapagliflozina está indicada para: 1) pacientes acima 40 anos de idade desde que apresente previamente, infarto agudo do miocárdio prévio, cirurgia de revascularização do miocárdio, angioplastia de coronárias, angina estável ou instável, acidente vascular cerebral isquêmico, ataque isquêmico transitório ou insuficiência cardíaca com fração de ejeção abaixo de 40%; Homens com idade de 55 anos ou mais e mulheres com idade de 60 anos ou mais desde que apresentem alto risco cardiovascular, definido como pelo menos um dos seguintes fatores de risco cardiovascular: hipertensão arterial sistêmica, dislipidemia e tabagismo.9
Nota importante 2: ISGLT2
- Em pessoas com DM2 e alto risco de doença cardiovascular aterosclerótica é RECOMENDADO o uso de um ISGLT2 (com benefício cardiovascular comprovado), associado à metformina, independentemente dos níveis de HbA1c para reduzir eventos cardiovasculares. (vide capítulo de tratamento da hiperglicemia no DM2).
- No tratamento de pessoas com DM2 e DRD com TFG 30-60 mL/min/1,73 m2 ou com albuminúria > 200 mg/g, é RECOMENDADO o uso de inibidores do SGLT2 para reduzir a progressão para doença renal terminal e morte (vide capítulo Doença Renal do Diabetes).
Em julho de 2022, a dapagliflozina foi incorporada no SUS para tratamento adicional de pacientes adultos com insuficiência cardíaca com fração de ejeção reduzida (FEVE ≤ 40%), NYHA II-IV e sintomáticos, apesar do uso de terapia padrão.15
Desde setembro de 2022, tramita a aprovação final da dispensação da dapagliflozina para adultos > 18 anos, com qualquer etiologia de doença renal crônica (DRC), taxa de filtração glomerular (TFG) entre 25 e 75 ml/min e albuminuria em urina de 24 horas > 200 ou em urina de amostra isolada > 200 mg/g. Esta aprovação ainda será submetida à definição de aquisição, distribuição e dispensação.16
O relatório de recomendação da Comissão Nacional de Incorporação de Tecnologias no Sistema Único de Saúde – Conitec sobre essa tecnologia está disponível no endereços eletrônico: https://www.gov.br/conitec/pt-br.No 773/setembro/2022.
INSULINOTERAPIA
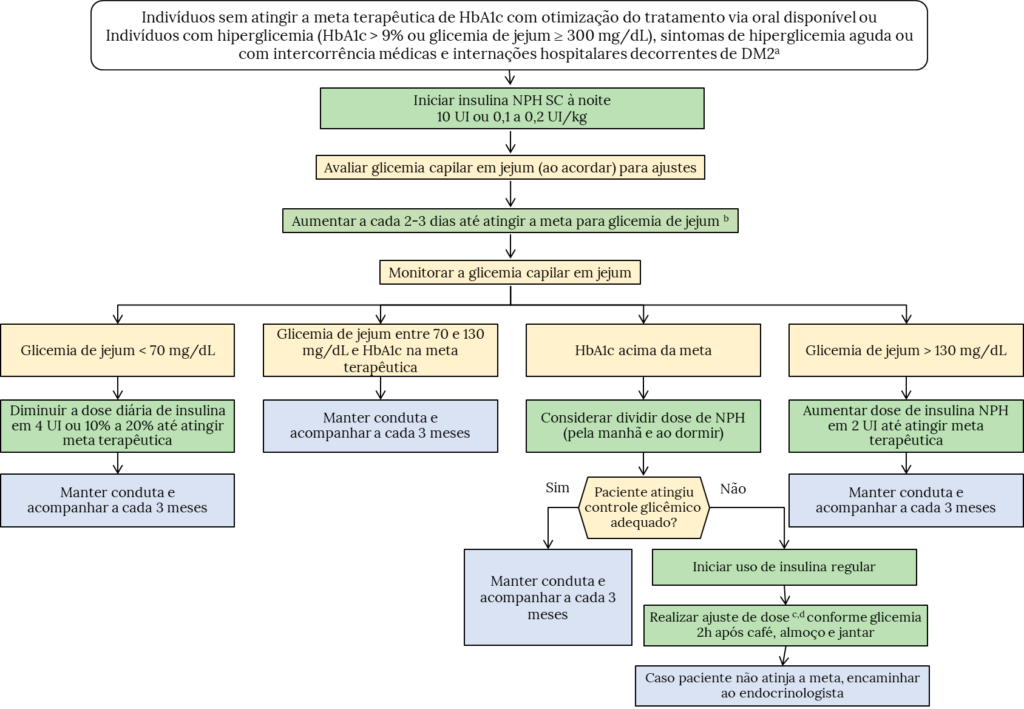
A insulinoterapia está indicada quando há falha no controle glicêmico em uso de antidiabéticos orais. A Figura 2 apresenta o fluxograma de insulinoterapia recomendada pelo PCDT DM2.
Figura 2. Fluxograma para o início de uso de insulina em pacientes com DM2 com base no PCDT DM2 do SUS.
Nota importante 3: Observações
- Manter os tratamentos orais, a não ser que haja contra indicação ou não haja mais indicação (por exemplo, falência pancreática ou início de uso de esquema basal/bolus. Neste caso, não se recomenda manter a sulfonilureia.
- Consultar metas terapêuticas conforme a população.
- O ajuste da dose deve ser feito pelo médico. O médico deverá instruir o paciente a registrar a glicemia capilar no domicílio, de forma adequada.
- Para ajuste de insulina regular, adicionar 1 UI a 2 UI, ou 10% a 15% da dose, duas vezes por semana, conforme valores, de forma adequada.
Nota importante 4: Intensificação da insulinoterapia no DM2
- O início da insulinoterapia se dá com a aplicação da insulina NPH primeiramente à noite, ao deitar, evoluindo para 2 doses quando necessário, uma pela manhã e outra à noite.
- Sugere-se iniciar o uso de insulina NPH à noite, com uma dose inicial de 10U de insulina NPH, ou 0,2U/kg, ajustando-se em 2U a 4U, até atingir a meta estabelecida para a glicemia de jejum.
- Orienta-se realizar glicemia capilar antes do café da manhã para ajuste da dose. Se a glicemia em jejum estiver acima de 130 mg/dL, aumenta-se 2U até atingir a meta glicêmica. Se a glicemia estiver <70 mg/dL, diminui-se 4 ou 10% da dose, o que for maior.
- Para o DM2, a dose total de insulina geralmente varia em torno de 0,5 a 1,5 unidades/kg/dia, dependendo do grau de resistência à insulina e, particularmente do grau de obesidade.
- A associação de insulina regular à insulina basal está indicada para pacientes sem controle glicêmico adequado com insulina NPH em associação ou não com anti-diabéticos orais, que necessitam de uma ou mais doses de insulina prandial por dia.
- Quanto às doses de insulina prandial, pode-se iniciar com 2 a 4 unidades de insulina rápida antes da principal refeição, ajustando posteriormente conforme valores de glicemias pós-prandiais.
- As doses prandiais devem ser feitas cerca de 15 min antes do início da refeição, para que o início da ação coincida com o início da absorção intestinal e aumento da glicemia.
- A orientação do paciente que utiliza insulina sobre os sintomas de hipoglicemia e seu manejo é imprescindível.
Fonte: Adaptado de PCDT DM2, 2024¹
APLICAÇÃO DE INSULINA
As principais recomendações para a aplicação de insulina estão descritas no Quadro 1.
| Quadro 1. Orientações em relação à aplicação da insulina, PCDT do SUS |
|
REUTILIZAÇÃO DE AGULHAS E SERINGAS
A SBD considera aceitável o uso de uma seringa e uma agulha por dia, por insulina utilizada, entendendo que esta será utilizada entre 1 vez (para pacientes com dose única de NPH) até três a quatro vezes (para pacientes em uso de insulina pré-refeição ou esquema de três doses de NPH).
A recomendação de usar uma agulha por dia, por insulina utilizada, está em consonância com a recomendação do Ministério da Saúde no Protocolo Clínico Diretrizes Terapêuticas Diabetes Mellitus Tipo 1 (http://conitec.gov.br/ultimas-noticias-3/ministerio-da-saude-publica-atualizacao-do-pcdt-para-diabete).
Ao se optar por reutilização de seringa e canetas, considerar os seguintes aspectos:
Nota importante 5: Condições para o uso de seringas e canetas.
- Boas condições de higiene;
- Ausência de infecções de pele nas mãos e no local de aplicação;
- Seringa, caneta e agulha de uso individual;
- Após o uso a agulha a ser re-utilizada deve ser re-encapada.
ACOMPANHAMENTO DO PACIENTE
É enfatizado que o tratamento do DM2 deva ser multidisciplinar, incluindo promoção à saúde, abordagem de aspectos alimentares, de atividade física e psicológicos, controle de morbidades e imunizações. A maioria dos pacientes com DM2 é acompanhado na Atenção Primária à Saúde.
Portanto, os profissionais de saúde da APS devem estar capacitados e atualizados para o manejo de morbidade tão frequente na prática clínica.
PERIODICIDADE
A periodicidade de solicitação de exames de controle e rastreamento que são apresentados no PCDT DM2 e estão em conformidade com recomendações desta Diretriz.
Nota importante 6: Periodicidade para solicitação de exames no DM2
- Glicemia em jejum e HbA1c: ao menos 2 vezes ao ano.
- Colesterol total, triglicerídeos, HDL colesterol, LDL colesterol, creatinina sérica: no diagnóstico e anual ou a critério clínico.
- Albuminúria: no diagnóstico e anual.
- Fundoscopia: anualmente a partir do diagnóstico.
- Avaliação dos pés: no diagnóstico e anual. Se exame alterado, conforme critérios clínicos.
- Dosagem de vitamina B12: anualmente a partir do diagnóstico (para usuários de metformina).
AUTOMONITORAMENTO
O PCDT destaca que não há evidências suficientes de que o automonitoramento rotineiro da glicemia capilar (AMGC) nos pacientes com DM2, em terapia com hipoglicemiantes orais, seja custo-efetivo para o melhor controle da glicemia.
Nesses casos, a glicemia capilar pode ser realizada na própria unidade de saúde por ocasião das visitas regulares de avaliação definidas pela equipe, conforme protocolo instituído.
Esse tipo de monitoramento deve ser oferecido de forma contínua para os pacientes selecionados, de acordo com as circunstâncias pessoais e o quadro clínico.
Para pacientes com DM2, a frequência do AMGC deve ser determinada individualmente, dependendo da situação clínica, do plano terapêutico.” Importante destacar que sugestões de monitoramento de glicemia capilar para aqueles em uso de insulina também vai depender do esquema terapêutico.
Para pacientes em uso de insulina NPH e que aventam a necessidade de regular ou de ajustar doses de bolus de insulina, sugere-se a realização de 6 glicemias ao dia (antes e 2 horas após o café da manhã, antes e 2 horas após o almoço, antes e 2 horas após o jantar), para identificar a maior glicemia pós-prandial do dia. Esse controle mais intensivo pode ser realizado por 3 dias consecutivos antes da consulta médica para orientar os ajustes das doses.
Para pacientes que já se baseiam nas glicemias pré-prandiais para o ajuste das doses de maneira autônoma, é necessário fazer as glicemias capilares antes de cada uma das 3 principais refeições do dia (café da manhã, almoço e jantar).
Referências
- BRASIL. Ministério da Saúde. Secretaria de ciência, tecnologia, inovação e insumos estratégicos. Protocolo Clínico e Diretrizes Terapêuticas do Diabete Melito Tipo 2. Fevereiro de 2024.
- Brasil. Ministério da Saúde. Secretaria de Ciência, Tecnologia, Inovação e Insumos Estratégicos em Saúde. Departamento de Assistência Farmacêutica e Insumos Estratégicos. Relação Nacional de Medicamentos Essenciais: Rename 2020. Disponível em:https://bvsms.saude.gov.br/bvs/publicacoes/relacao_medicamentos_rename_2020.pdf.
- Burton JH, Johnson M, Johnson J, Hsia DS, Greenway FL, Heiman ML. Addition of a gastrointestinal microbiome modulator to metformin improves metformin tolerance and fasting glucose levels. J Diab Sci Technol 2015; 9: 808-814
- Blonde L, Dailey GE, Jabbour SA, Reasner CA, Mills DJ. Gastrointestinal tolerability of extended-release metformin tablets compared to immediate-release metformin tablets: results of a retrospective cohort study. Curr Med Res Opin 2004 Apr;20(4):565-72.
- Maloney A, Rosenstock J, Fonseca V: A Model-Based Meta-Analysis of 24 Antihyperglycemic Drugs for Type 2 Diabetes: Comparison of Treatment Effects at Therapeutic Doses Clin Pharmacol Ther. 2019 May;105(5):1213-1223.
- Chan SP, Colagiuri S: Systematic review and meta-analysis of the efficacy and hypoglycemic safety of gliclazide versus other insulinotropic agents. Diabetes Res Clin Pract . 2015 Oct;110(1):75-81.
- The ADVANCE Collaborative Group Intensive Blood Glucose Control and Vascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med 2008; 358:2560-2572 DOI: 10.1056/NEJMoa0802987.
- Brasil. Ministério da Saúde. Relatório no 802 – Dapagliflozina para pacientes com diabete melito tipo 2 (DM2) com necessidade de segunda intensificação de tratamento e alto risco para desenvolver doença cardiovascular (DCV) ou com DCV já estabelecida e idade entre 40-64 anos. Disponível em: . https://www.gov.br/conitec/ptbr/midias/relatorios/2023/20230405_Relatorio_820_dapagliflozina_final.pdf. 2023.
- Perkovic W, Jardine M, Neal B, Bompoint S, Heerspink HJL, et al. Canagliflozin and Renal Outcomes in Type 2 Diabetes and Nephropathy. N Engl J Med 2019; 380:2295-2306 DOI: 10.1056/NEJMoa1811744.
- Wanner C, Inzucchi SE, Lachin JN, e cols. Empagliflozin and Progression of Kidney Disease in Type 2 Diabetes. N Engl J Med 2016; 375:323-334.
- Kluger AY, Tecson KM, Lee AY, Lerma EV, Rangaswami J, et al. Class effects of SGLT2 inhibitors on cardiorenal outcomes. Cardiovasc Diabetol (2019) 18:99. https://doi.org/10.1186/s12933-019-0903-4.
- Neal B, Perkovic V, Mahaffey KW, Zeeuw De, Fulcher G, et al. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. CANVAS Program. N Engl J Med 2017; 377:644-657 DOI: 10.1056/NEJMoa1611925.
- Neuen BK, Young T, Heerspink HJL, Neal B, Perkovic V, et al. SGLT2 inhibitors for the prevention of kidney failure in patients with type 2 diabetes: a systematic review and meta-analysis. Lancet Diabetes Endocrinol 2019. Published Online September 5, 2019. http://dx.doi.org/10.1016/S2213-8587(19)30256-6.
- Brasil. Minsitério da Saude. PORTARIA SCTIE/MS Nº 63, DE 7 DE JULHO DE 2022. Torna pública a decisão de incoporar a dapagliflozina para tratamento de pacientes adultos com insuficiência cardíaca com fração de ejeção reduzida (FEVE ≤ 40%), NYHA II-IV e sintomáticos apesar do uso de terapia padrão em uso de terapia padrão. Diário Oficial da União, publicado em 11/07/2022.
- Brasil. Minsitério da Saude. PORTARIA SCTIE/MS Nº 106, DE 26 DE SETEMBRO DE 2022. Torna pública a decisão de incoporar a dapagliflozina para tratamento de pacientes adultos com doença renal crônica em usp de terapia padrão. Diário Oficial da União, publicado em 27/09/2022.
Cite este artigo